Intubacja

Intubacja – umieszczenie plastikowej rurki, zwanej rurką intubacyjną, w tchawicy pacjenta w celu zapewnienia drożności dróg oddechowych. Rurka wprowadzana jest najczęściej przez usta za pomocą laryngoskopu. Zabieg ten jest wykonywany przez anestezjologa lub, w przypadku zatrzymania krążenia, do którego doszło poza szpitalem, przez lekarza systemu, pielęgniarkę systemu lub ratownika medycznego.
Metody[edytuj | edytuj kod]
Przed intubacją należy dokonać oceny warunków aby ustalić jej stopień trudności[1], które mogą mieć podłoże anatomiczne wrodzone lub nabyte[2][1]. Najważniejszy jest wywiad i badanie przedmiotowe[3]. Trudności można oszacować na podstawie testu Mallampatiego oglądając gardło pacjenta przy maksymalnie wysuniętym języku o maksymalnie otwartych ustach[4][1], jednak nie jest on wystarczający gdyż zwraca wysoką liczbę fałszywie dodatnich wyników na poziomie około 50%[5]. Podobne wyniki można uzyskać stosując skalę Wilsona[6], która obejmuje takie czynniki jak masę ciała, ruchomość kręgosłupa w odcinku szyjnym, ruchomość w stawach skroniowo–żuchwowych, cofniętą brodę i wystające zęby[7]. Możliwość laryngoskopii bezpośredniej pozwala wykluczyć test Patila, w którym mierzy się odległość między wyniosłością krtaniową chrząstek tarczowatych a szczytem bródki przy maksymalnie wyprostowanej głowie[5]. Innym wskaźnikiem jest ruchomość szyjnego odcinka kręgosłupa. Jeśli zakres ruchów jest mniejszy niż 90° to prawdopodobieństwo wystąpienia intubacji trudnej jest wysokie[8]. Problemem może być również ciężki stan chorego oraz urazy okolic głowy i szyi[1].
Ochrona własna wykonującego intubację oraz asystenta składa się zazwyczaj z rękawiczek jednorazowych, w przypadku podejrzenia infekcji oddechowych (np. COVID-19) niezbędne może być rozszerzenie ochrony o maskę, rękawiczki, gogle, fartuch i jednorazowe obuwie i/lub ochraniacz na obuwie[9].
Rurkę intubacyjną należy odpowiednio dobrać stosownie do wieku i budowy pacjenta[1]. W przypadku intubacji dzieci dobrze mieć przygotowane trzy rozmiary[10].

Najczęściej rurka jest wprowadzana przez usta[11][12] z pomocą laryngoskopu[13] pod kontrolą wzroku[14]. Czasami korzystna może być intubacja przez nos[15][12], na przykład podczas zabiegów w obrębie jamy ustnej[16][11][17] lub u pacjentów wymagających intubacji przez dłuższy czas[18]. W takim przypadku intubację rozpoczyna się od wprowadzania rurki przez nos aż do momentu uwidocznienia jej końca w gardle, dopiero w tym momencie następuje użycie laryngoskopu, a proces jest kontynuowany w typowy sposób[18][15].
Jeśli uwidocznienie nagłośni jest niemożliwe należy rozważyć wykonanie intubacji „na ślepo”[19]. W każdym przypadku konieczne jest sprawdzenie poprawności przez osłuchanie płuc i obserwację ruchów oddechowych[15]. Dobrym wskaźnikiem umieszczenia rurki intubacyjnej może być zapis kapnografu, lecz należy zachować ostrożność w przypadku pacjentów, którzy na krótko przed zabiegiem spożywali napoje gazowane lub środki neutralizujące kwas[20]. Rurkę intubacyjną należy zabezpieczyć przed przemieszczaniem się za pomocą plastra lub taśmy[17][21].
Jeśli istnieje ryzyko aspiracji treści żołądkowej wykonywana jest intubacja szybka[15][22]. Grupami ryzyka wymagającymi intubacji szybkiej są takie przypadki jak ciąża, otyłość, niedrożność przewodu pokarmowego, osłabienie odruchów z dróg oddechowych oraz „pełny żołądek”[15]. Najbezpieczniej przeprowadzić ją u przytomnego pacjenta[22]. Należy jednak unikać długotrwałego zwiotczania mięśni szkieletowych w przypadku podejrzenia intubacji trudnej[23]. Lekiem z wyboru stosowanym w intubacji szybkiej jest sukcynylocholina, która wywołuje zwiotczenie po 60–90 sekundach[24], a jej kliniczny czas działania nie przekracza standardowo 10 minut[24].
Intubacją trudną określa się każdy przypadek, w którym doświadczonemu anestezjologowi jej przeprowadzenie zajmuje więcej niż 10 minut lub trzecia próba kończy się niepowodzeniem[25][12]. Najbezpieczniej przeprowadzić ją u przytomnego pacjenta za pomocą laryngoskopu, fiberoskopu[22] lub bronchofiberoskopu[26][27]. Konieczne może być użycie ruchomego stanowiska do trudnych intubacji oraz obecność dodatkowych osób do pomocy[27][28]. Ostatecznie może wystąpić potrzeba wykonania tracheotomii lub konikotomii[27][29]. Stwierdzona trudna intubacja oznacza, że pacjent powinien być z wyboru intubowany metodą fiberoskopową[30]. Możliwe jest również zastosowanie rurki Guedela lub Wendla[31].
Alternatywnym rozwiązaniem w przypadku intubacji trudnej może być intubacja wsteczna[32][33][34] jednak jest ona wykonywana rzadko[33]. Polega ona na nakłuciu więzadła pierścienno-tarczowego celem przeprowadzenia prowadnicy z krtani do ust, po której następnie wprowadza się rurkę intubacyjną[33][34]. Po umieszczeniu rurki prowadnica jest usuwana[32].
Zastosowanie[edytuj | edytuj kod]
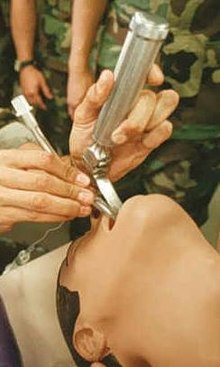
Intubacja zapewnia:
- zabezpieczenie drożności dróg oddechowych, a tym samym dostarczanie pacjentowi mieszaniny gazów usypiających i tlenu podczas znieczulenia ogólnego w czasie operacji[35][36],
- prowadzenie oddechu zastępczego przy pomocy respiratora (maszyna umożliwiającą wymianę mieszaniny oddechowej w płucach) lub worka samorozprężalnego u niektórych pacjentów leżących na oddziałach intensywnej terapii[37] i oddziałach intensywnej opieki pooperacyjnej[38],
- ochronę przed aspiracją treści pokarmowej[35][36],
- drogę usuwania wydzielin z dróg oddechowych, jednak powinno się tego unikać, gdyż odsysanie z tchawicy wiąże się z szeregiem powikłań[39].
Wskazania[edytuj | edytuj kod]
- Jest jedną z metod udrażniania dróg oddechowych w resuscytacji. Zapobiega również niebezpieczeństwu zachłyśnięcia się treścią pokarmową znajdującą się w żołądku pacjenta[4][12].
- Utrata świadomości (GCS ≤ 8) i brak odruchów obronnych[40].
- Stosowana podczas zabiegów w znieczuleniu ogólnym[12]. Rurka intubacyjna wprowadzana jest do tchawicy u pacjenta znieczulonego i zwiotczonego lub nieprzytomnego np. po NZK. Po zakończonym zabiegu (najczęściej) rurka intubacyjna zostaje usunięta.
- Jeżeli zaistnieje konieczność prowadzenia długotrwałej sztucznej wentylacji (najczęściej u pacjentów oddziałów intensywnej terapii), wtedy po ok. 7 dniach rurka intubacyjna jest usuwana, natomiast w jej miejsce jest zakładana sztuczna droga oddechowa, tzw. tracheotomia[41], którą rozważa się od razu, jeśli przewidywany czas sztucznej wentylacji przekracza 21 dni lub bezpośrednio po zabiegu wiadomo, że będzie trwała długo[41]. Polega ona na umieszczeniu krótkiej, plastikowej rurki w tchawicy pacjenta, lecz w odróżnieniu od intubacji, koniec rurki zostaje wyprowadzony nie przez usta, ale przez przednią ścianę szyi w okolicy uwypuklenia krtani.
Kontrola położenia rurki[edytuj | edytuj kod]
Ze względu na ryzyko przypadkowego zaintubowania przełyku lub zaintubowanie oskrzela zamiast tchawicy należy zawsze skontrolować położenie rurki intubacyjnej. Prawidłowe położenie rurki może być ocenione na podstawie następujących objawów:
- objawy pewne:[12]
- przejście rurki przez struny głosowe pod kontrolą wzroku,
- w kapnometrii pomiar końcowowydechowego CO2,
- kontrola za pomocą bronchoskopu z uwidocznieniem ostrogi tchawicy,
- zdjęcie RTG klatki piersiowej[42],
- objawy niepewne:[12]
- stałe wysycenie tlenem (stałe SpO2),
- obustronnie, symetrycznie słyszalne szmery oddechowe (nad postawami płuc i nad szczytami, dodatkowo należy osłuchać nadbrzusze w celu wykluczenia bulgotania w żołądku - objaw zaintubowania przełyku)[42],
- para wodna obecna w rurce intubacyjnej,
- łatwe prowadzenie oddechu za pomocą worka samorozprężalnego.
Ekstubacja[edytuj | edytuj kod]
Ekstubacja to proces usunięcia rurki intubacyjnej[43]. Przed ekstubacją należy podać do oddychania 100% tlen[44], należy również dokonać odsysania wydzieliny z tchawicy i gardła[43]. Ekstubację najlepiej wykonać na wdechu[44][45]. Tlen należy podawać jeszcze przez kilka minut po usunięciu rurki intubacyjnej[43][45] przez maskę twarzową[44]. Obowiązkowo należy się upewnić, że pacjent oddycha swobodnie[43] i potrafi samodzielnie zapewnić sobie drożność dróg oddechowych np. odruchem kaszlowym[44].
Decyzję o ekstubacji podejmuje się gdy:
- pacjent jest w stanie prowadzić wentylację spontaniczną[46][47][45] (częstość oddechu 8-20/min)[47],
- posiada zdolność połykania[46],
- pacjent ma zdolność odkrztuszania[46] (odruchy obronne)[47],
- pacjent jest dostatecznie świadomy[45] i reaguje na polecenia (np. otwiera oczy na polecenie)[47],
- prawidłowa wartość saturacji tlenem[47].
Główne powikłania intubacji[edytuj | edytuj kod]

W czasie laryngoskopii[edytuj | edytuj kod]
- Niezamierzona intubacja przełyku i zachłyśnięcie treścią żołądkową[42].
- Niezamierzona intubacja oskrzela, zwykle prawego i w konsekwencji brak wentylacji obu płuc[42].
- Uszkodzenie uzębienia[12], włącznie z wybiciem zęba / zębów. (w przypadku konieczności zaintubowania pacjenta w bardzo krótkim czasie np. przy uszkodzeniu gardła podczas wypadku)
- Uszkodzenie, zranienie warg, podniebienia miękkiego, języka, języczka, nagłośni[12][48].
- Bradykardia związana z podrażnieniem nerwu błędnego[12].
Po ekstubacji[edytuj | edytuj kod]
- Ból gardła[43].
- Obrzęk krtani spowodowany długotrwałym przebywaniem w niej rurki intubacyjnej[41].
- Zwężenie krtani lub tchawicy[49].
Przypisy[edytuj | edytuj kod]
- ↑ a b c d e Rosenberg, Kanto i Nuutinen 1998 ↓, s. 99.
- ↑ Aitkenhead, Smith i Rowbotham 2008 ↓, s. 324-326.
- ↑ Larsen 2003 ↓, s. 485.
- ↑ a b Aitkenhead, Smith i Rowbotham 2008 ↓, s. 321.
- ↑ a b Larsen 2003 ↓, s. 487.
- ↑ Larsen 2003 ↓, s. 489.
- ↑ Larsen 2003 ↓, s. 488.
- ↑ Larsen 2003 ↓, s. 487-488.
- ↑ Koronawirus 2019-nCoV: Co anestezjolog musi wiedzieć? [online], Laryngoskop.eu [dostęp 2020-02-01] [zarchiwizowane z adresu 2020-02-01] (pol.).
- ↑ Larsen 2003 ↓, s. 491.
- ↑ a b Aitkenhead, Smith i Rowbotham 2008 ↓, s. 322.
- ↑ a b c d e f g h i j Weinert 2008 ↓, s. 37.
- ↑ Aitkenhead, Smith i Rowbotham 2008 ↓, s. 323.
- ↑ Berry i Knos 1999 ↓, s. 79.
- ↑ a b c d e Berry i Knos 1999 ↓, s. 80.
- ↑ Anestezjologia 2001 ↓, s. 219.
- ↑ a b Rosenberg, Kanto i Nuutinen 1998 ↓, s. 100.
- ↑ a b Aitkenhead, Smith i Rowbotham 2008 ↓, s. 324.
- ↑ Berry i Knos 1999 ↓, s. 80-81.
- ↑ Aitkenhead, Smith i Rowbotham 2008 ↓, s. 403.
- ↑ MacIntyre i Branson 2008 ↓, s. 96-97.
- ↑ a b c Rosenberg, Kanto i Nuutinen 1998 ↓, s. 102.
- ↑ Aitkenhead, Smith i Rowbotham 2008 ↓, s. 401.
- ↑ a b Miller 2012 ↓, s. 686.
- ↑ Hanson 2009 ↓, s. 60.
- ↑ Gwinnutt 1999 ↓, s. 53.
- ↑ a b c Hanson 2009 ↓, s. 61.
- ↑ Aitkenhead, Smith i Rowbotham 2008 ↓, s. 327.
- ↑ Berry i Knos 1999 ↓, s. 81.
- ↑ Larsen 2003 ↓, s. 508.
- ↑ Weinert 2008 ↓, s. 40.
- ↑ a b Rosenberg, Kanto i Nuutinen 1998 ↓, s. 103.
- ↑ a b c Robinson i Hall 2006 ↓, s. 37.
- ↑ a b Anestezjologia 2001 ↓, s. 222.
- ↑ a b Anestezjologia 2001 ↓, s. 216.
- ↑ a b Gwinnutt 1999 ↓, s. 47.
- ↑ Hanson 2009 ↓, s. 71.
- ↑ Hanson 2009 ↓, s. 80.
- ↑ MacIntyre i Branson 2008 ↓, s. 99-191.
- ↑ Andrzej Szczeklik, Piotr Gajewski: Interna Szczeklika. Mały podręcznik 2020/21. Kraków: Wydawnictwo Medycyna Praktyczna, 2020, s. 1582. ISBN 978-83-7430-629-4.
- ↑ a b c Rybicki 2009 ↓, s. 498.
- ↑ a b c d Szczeklik 2010 ↓, s. 1191.
- ↑ a b c d e Rosenberg, Kanto i Nuutinen 1998 ↓, s. 107.
- ↑ a b c d Aitkenhead, Smith i Rowbotham 2008 ↓, s. 332.
- ↑ a b c d Anestezjologia 2001 ↓, s. 614.
- ↑ a b c Rosenberg, Kanto i Nuutinen 1998 ↓, s. 483.
- ↑ a b c d e Weinert 2008 ↓, s. 42.
- ↑ Gwinnutt 1999 ↓, s. 54.
- ↑ Gronkiewicz i in. 2015 ↓.
Bibliografia[edytuj | edytuj kod]
- Alan R. Aitkenhead, Graham Smith, David J. Rowbotham, Anestezjologia, t. 1, Wrocław: Elsevier Urban & Partner, 2008, ISBN 978-83-7609-005-4.
- Arnold J. Berry, Gundy B. Knos, Anestezjologia, Wrocław: Urban & Partner, 1999, ISBN 83-85842-89-6.
- Zuzanna Gronkiewicz i inni, Przedłużona intubacja i tracheotomia w etiologii zwężeń krtani i tchawicy, „Otorynolaryngologia”, 14 (3), 2015, s. 117–126 (pol.).
- Carl L. Gwinnutt, Anestezjologia kliniczna, Wrocław: Urban & Partner, 1999, ISBN 83-87944-10-6.
- C. Wiliam Hanson III, Procedury w intensywnej terapii, Warszawa: MED-MEDIA, 2009, ISBN 978-83-60418-30-7.
- Reinhard Larsen, Anestezjologia, Wrocław: Urban & Partner, 2003, ISBN 83-87944-14-9.
- Neil R. MacIntyre, Richard D. Branson, Mechaniczna wentylacja, Joanna Pilecka (tłum.), Łódź: Wydawnictwo ADI, 2008, ISBN 83-900-299-2-8.
- Ronald D. Miller, Anestezjologia, t. 1, Wrocław: Elsevier Urban & Partner, 2012, ISBN 978-83-7609-605-6.
- Neville Robinson, George Hall, Anestezja praktyczna, Warszawa: Wydawnictwo Lekarskie PZWL, 2006, ISBN 83-200-3328-4.
- Per Rosenberg, Jussi Kanto, Lauri Nuutinen, Anestezjologia, Gdańsk: Novus Orbis, 1998, ISBN 83-85560-42-4.
- Zbigniew Rybicki, Intensywna terapia dorosłych, Lublin: Makmed, 2009, ISBN 978-83-927780-4-2.
- Andrzej Szczeklik (red.), Choroby wewnętrzne, Kraków: Wydawnictwo Medycyna Praktyczna, 2010, ISBN 978-83-7430-216-6.
- Mark Weinert, Anestezjologia. Crash Course, Wrocław: Elsevier Urban & Partner, 2008, ISBN 978-83-60290-44-6.
- Anestezjologia, Praca zbiorowa, Kraków: Medycyna Praktyczna, 2001, ISBN 83-88092-37-5.
